Оглавление
- 1 Гипоспадия у детей
- 2 Сложности осмотра новорожденного
- 3 Почему возникает гипоспадия?
- 4 Головчатая гипоспадия
- 5 Стволовая гипоспадия
- 6 Мошоночная гипоспадия
- 7 Гипоспадия при отсутствии смещения уретрального канала
- 8 Венечная гипоспадия
- 9 Симптомы и последствия
- 10 Диагностика аномалии
- 11 Возможности лечения
- 12 Вопросы профилактики
Гипоспадия у детей
Термином гипоспадия называется одна из самых распространенных аномалий развития уретры и полового члена у мальчиков. Определяется одновременное изменение положения выходного отверстия уретрального канала и деформация кавернозных тел. В результате у мужчин нарушается мочеиспускание и половые функции. Порок встречается среди новорожденных мальчиков 1 на 200 малышей.
Аналогичное отклонение развития встречается и у девочек, но значительно реже. Мочеиспускательный канал при этом соединен с влагалищем, девственная плева расщеплена. Гипоспадия у мальчиков выявляется при осмотре ребенка.
Сложности осмотра новорожденного
Врач-неонатолог обязательно осматривает половые органы новорожденного. У мальчиков с гипоспадией наружное отверстие уретры может находиться внизу на головке полового члена, на теле пениса, в промежности или на мошонке. Возможно нормальное положение уретры, но искривление пениса. Он выглядит тонким, изогнутым, приросшим к мошонке, недоразвитым.
Редко бывают трудности определения пола ребенка. Поскольку половой член малыша настолько мал и приращен к мошонке, что его сложно отличить от увеличенного клитора у девочек. Возможные ошибки акушеров-гинекологов связаны еще:
- с недоразвитием яичек у мальчиков с гипоспадией;
- их маленькими размерами;
- задержкой опущения в мошонку;
- наличием выраженной продольной складки мошонки, которую принимают за половые губы.
При таком виде наружных половых органов возникает предположение о гермафродитизме.
Почему возникает гипоспадия?
Указать на одну конкретную причину образования аномалии невозможно. Установлена связь развития аномалии с несколькими факторами риска. Наиболее чувствителен плод на 7–15 неделе беременности, в это время формируются половые органы.
Нарушения могут зависеть:
- от имеющейся в организме беременной женщины мутации хромосом, наследственной генетической предрасположенности;
- перенесенных вирусных инфекций (наиболее опасны краснуха, грипп);
- неправильного питания, недостатка витаминов;
- употребления алкогольных напитков, наркотиков, курения;
- лечения в этот период гормональными средствами;
- внутриутробных инфекций плода;
- стрессовых ситуаций.

Гипоспадия у детей чаще образуется по вине матерей, которые на фоне беременности подверглись сочетанию более одного фактора
Врожденные аномалии отличаются по форме, вероятности развития осложнений, тактике лечебного подхода. Рассмотрим основные встречающиеся виды.
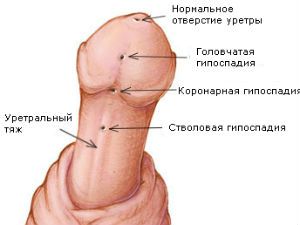
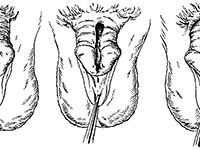
Головчатая гипоспадия
Более 50% случаев аномалии составляет головчатая форма гипоспадии. Она отличается:
- недоразвитостью препуциального мешка;
- подтянутостью выводного отверстия уретры в сторону венечной борозды головки пениса;
- сужением диаметра канала для мочеиспускания.
Возможно затрудненное мочеиспускание. Но обычно качество жизни пациента не страдает.
Стволовая гипоспадия
Выводное отверстие уретры расположено на стволе пениса. Имеет выраженные деформации полового члена, недоразвитие. От конечной точки до выходного отверстия уретры тянется плотный фиброзный тяж. Неисправленная гипоспадия в детстве усиливается по мере взросления. У мужчины стволовая форма гипоспадии вызывает затруднения полового акта:
- болезненность при эрекции;
- бесплодие из-за непопадания эякулята во влагалище.
При мочеиспускании пациент вынужден притягивать член к животу, поскольку струя мочи направлена вертикально вниз.
По степени тяжести стволовую гипоспадию делят:
- на легкую – уретральное отверстие широкое, располагается дистально (максимально близко к головке члена), деформация незначительна;
- среднюю – уретра подходит к проксимальной части члена и располагается почти у вхождения в мошонку, деформация значительно выражена, необходима коррекция с помощью операции, часто сопровождается другими аномалиями;
- сложную – патологическая уретра выходит в промежность, имеется сильное искривление и недоразвитие члена.
Мошоночная гипоспадия
Образование наружного отверстия для мочеиспускания в мошонке (скротальная форма) и промежности сопровождается более выраженными изменениями формы полового члена, его недоразвитием, тонкостью, искривлением. Оба яичка остаются при этом в брюшной полости. Мошонка становится похожей на половые губы у женщин, а пенис напоминает клитор. Мошоночная форма гипоспадии вынуждает мальчиков мочиться сидя. Разбрызгивание мочи вызывает раздражение на коже.
Гипоспадия при отсутствии смещения уретрального канала
Существует вариант, называемый «гипоспадия без гипоспадии». Статистика аномалий подтверждает редкое формирование этой формы (около 8%). Действительно, отверстие мочеиспускательного канала остается на месте, но искривляется половой член.
При осмотре ребенка обнаруживается наружное отверстие уретры в верхней точке головки или по ходу венечной борозды.
В 60% случаев крайняя плоть выглядит как «капюшон» и расположена позади. У других мальчиков она правильной анатомической формы и полностью покрывает головку.
Основной причиной изменения формы полового члена в случае такой гипоспадии является появление плотных соединительно-тканных рубцов между кавернозными телами. Их называют хордой. Поэтому гипоспадию еще называют «по типу хорды». Выяснено, что она образуется из измененной спонгиозной ткани уретры.
В нормальных условиях околоуретральная спонгиозная ткань поддерживает растяжимость и эластические свойства стенки мочеиспускательного канала. А уретра в случаях подобной гипоспадии у 40% детей состоит из тонкой плотной пленки и тоже имеет патологические нарушения в структуре.
Венечная гипоспадия
Венечным называют отклонение наружного отверстия уретры в сторону бороздки. При мочеиспускании струя мочи направлена под углом к половому члену. Венечная форма гипоспадии отличается:
- развитой крайней плотью с дополнительными складками;
- образованием «кармана» из кожных складок;
- изменением положения искривленного полового органа.
Симптомы и последствия
Главным признаком гипоспадии является изменение формы полового члена, расположение отверстия уретры в необычном месте. На фоне нарушенной формы пациент испытывает:
- неудобства или болезненность при мочеиспускании;
- учащенное мочеиспускание;
- нарушенную эрекцию к периоду взросления, бесплодие в браке;
- снижение сексуальных потребностей.
Отсутствие специализированной медицинской помощи может привести пациента к развитию:
- водянки яичек (гидроцеле), когда скапливается жидкость между оболочек;
- паховой грыже;
- изменениям развития крайней плоти;
- инфекции мочевыделительных путей.
В случае заболевания женщин часто наблюдаются:
- хронический цистит и уретрит;
- вульвовагинит;
- выраженные признаки псевдогермафродитизма.
Диагностика аномалии
Для опытного неонатолога несложно заподозрить заболевание у ребенка в первые дни после рождения. При сомнениях на консультацию вызывается уролог. Методы диагностики:
- необходим внимательный осмотр полового члена мальчика или взрослого мужчины, для девочек – консультация детского гинеколога;
- генетическое исследование с определением полового хроматина помогает установить причину;
- возможно потребуется УЗИ мочевыделительных органов для исключения других внутренних аномалий;
- анализ мочи позволит выявить признаки воспаления;
- урография с использованием рентгеноконтрастных веществ более полно отражает строение мочевыделительной системы.
Врачи специалисты указывают на необходимость проведения рентгеновских снимков малыша в момент эрекции. У детей она наступает утром в момент пробуждения, когда переполнен мочевой пузырь. Боковая проекция позволяет установить угол отклонения полового члена и выраженность деформации кавернозных тел. Это важная процедура для решения вопроса нужна ли операция и выбора тактики хирургом.
Возможности лечения
Само по себе наличие признаков гипоспадии не всегда требует хирургического вмешательства. Например, при головчатой гипоспадии этого возможно не потребуется, поскольку течение заболевания не вызывает трудностей в качестве жизни. Показания заключаются:
- в нарушенной структуре половых органов;
- наличии сужения выходного отверстия уретры.
Мальчики и подростки должны чувствовать себя будущим мужчиной. Дети обращают внимание на невозможность мочиться стоя, разбрызгивание мочи. Взрослый мужчина сталкивается с половыми расстройствами и бесплодным браком.
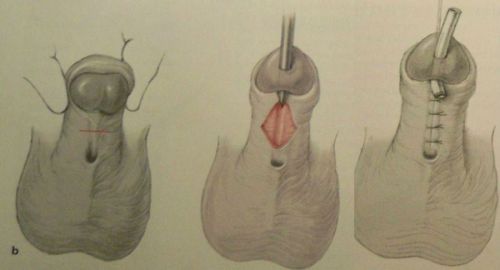
Никакими способами, кроме хирургического лечения, убрать гипоспадию не удается. Операция позволяет:
- выпрямить половой член за счет ортопластики;
- заново сформировать недостающую часть уретры и создать щелевидное выводное отверстие в нормальном месте на головке пениса.
Любые аномалии полового члена наносят растущему ребенку психические травмы, сомнения в своей полноценности
Виды оперативного лечения
Существует более 300 видов оперативного лечения гипоспадии. Выбор зависит от предполагаемого объема коррекции:
- Если необходимо расширить суженое отверстие уретры, без смещения, применяется операция меатотомия (продольное рассечение отверстия с подшиванием краев к коже головки полового члена).
- Для других аномалий единой тактики среди урологов нет. Одни придерживаются мнения о необходимости двухэтапной операции, другие – настаивают на одном этапе.
Тактика при двухэтапном лечении заключается:
- В нормализации формы полового члена на первом этапе с закрытием кожного дефекта – проводится иссечение всех рубцов, межкавернозной перегородки, при закрытии дефекта лоскутом кожи предусматривается будущая необходимость пластики уретры. Лоскут кожи берется на бедре или животе, иногда из мошонки. Степень нарушения локализации уретрального конца при этом не устраняется, а даже усиливается.
- На втором этапе (через 6–12 месяцев) выполняется уретропластика недостающего участка с помощью собственного кожного лоскута пациента (аутопластика), трупной уретры (аллотрансплантант), из кожи мошонки, выкроенной на «ножке» с сосудами.
Поскольку среди урологов отсутствует единое мнение по поводу сроков лечения гипоспадии у детей, Рудин предложил считать оптимальным возрастом начала коррекции:
- для дистальной гипоспадии – 6 месяцев;
- для проксимальной – 12 месяцев, если длина полового члена достигла более 3 см.
Он расценивает тактику отказа от хирургического лечения при гипоспадии коронарной (венечной) формы и подвенечной локализации неправильной. Операция при гипоспадии в таких случаях должна устранить расщепление головки и фартукообразную крайнюю плоть.
Особенности предоперационной подготовки и послеоперационных назначений
С целью подготовки пациента к оперативному лечению проводятся гормонотерапия – при тяжелых случаях с ожирением, крипторхизмом, недоразвитием полового члена. Назначается хорионический гонадотропин в дозировке, согласованной с врачом эндокринологом. Перед лечением взрослых и подростков возможно кратковременное использование андрогенов. Операцию нельзя проводить на фоне или сразу после окончания курса, поскольку имеется усиленное кровоснабжение половых органов.
С целью предупреждения болезненных послеоперационных эрекций, вызывающих расхождение швов и кровотечения, назначаются успокаивающие средства, обезболивающие, детям старше 8 лет – эстрогены. Такое же лечение проводится после операции по поводу гипоспадии. Препараты способствуют лучшему заживлению, предотвращают образование вторичных рубцов. Краткий курс не влияет на сперматогенез.
Для профилактики послеоперационного отека, воспаления, затрудняющих питание кожных лоскутов, практикуют внутримышечное введение Трипсина (Химотрипсина) за 3 дня до операции и в течение 7–10 дней после нее.
При обработке кожи не применяют спиртовой раствор йода, он способствует раздражению кожи. Используют только водные антисептики. Выбор обезболивания зависит от возраста пациента. Взрослому человеку некоторые вмешательства можно проводить с местной анестезией. Ребенку предпочтительнее общий наркоз. Проблема достаточного обезболивания в послеоперационном периоде остается важным вопросом предупреждения осложнений.
Какие результаты показал метод Рудина?
Достаточно многочисленные исследования после применения методики одномоментной операции по Рудину позволили:
- в три раза уменьшить количество вмешательств на каждого ребенка (в хирургии второй этап считается отдельной операцией);
- сократить продолжительность лечения с нескольких лет до 1,5–2 месяцев;
- создать условия для ранней реабилитации детей в социальной среде;
- значительно сократилось пребывание на койке, это имеет экономический эффект.
Вопросы профилактики
Для предупреждения гипоспадии у ребенка необходимо исключить зависимость от неправильного поведения, питания будущих матерей. В период беременности женщина должна:
- получать достаточно фруктов и овощей, витаминов, мясных продуктов;
- прекратить курение и употребление алкоголя;
- не экспериментировать с самолечением;
- избегать стрессов.
При выявлении гипоспадии у малыша следует показать ребенка специалисту и выполнять его рекомендации. Урологи предупреждают о необходимости остерегаться рекламы «уникальных авторских методик», лечения «на мировом уровне». При сомнениях всегда есть возможность получить другую консультацию и выслушать второе мнение.

 Эписпадия у детей
Эписпадия у детей