Оглавление
Хроническая почечная недостаточность
Почечная недостаточность является одним из самых серьезных заболеваний, угрожающих здоровью и жизни человека. Невозможность выполнения множества задач, присущих почкам, развивается в результате воздействия различных причин, которые губительно действуют на главную структурную и функциональную единицу этого органа: нефрон. Клиническая картина патологии, развивающейся вторично, то есть на фоне заболеваний почек или других внутренних органов, в большинстве случаев отличается постоянным комплексом характерных симптомов.
Почечная недостаточность может быть острой, развивающейся внезапно и отличающейся массовой гибелью определенной части нефронов. Часто эти изменения обратимы, и почка способна, при своевременном и адекватном лечении, практически полностью восстановить свои функции. Но нередко диагностируется хроническая почечная недостаточность (ХПН), требующая постоянной терапии и проведения регулярных процедур, заменяющих собой функции почек.
Функциональные и структурные изменения почек развиваются по многим причинам
Главные функции почек, их нарушение при ХПН
Множество нефронов, из которых состоят почки, призваны обеспечивать не только фильтрацию кровяной плазмы и формирование мочи, одной из биологических сред организма. Их роль чрезвычайно важна, так как они выполняют несколько задач:
- участвуют в поддержании гомеостаза, то есть постоянного состава крови и других внутренних сред, оптимальной концентрации в них солей, сахара, множества органических и неорганических соединений;
- поддерживают постоянный объем жидкостей в организме и их химический состав;
- сохраняют кислотно-щелочное равновесие;
- обеспечивают выведение из организма токсинов, шлаков, свободных радикалов, продуктов метаболизма;
- участвуют в обмене углеводов, жиров, белков;
- продуцируют некоторые биологически активные соединения, необходимые для жизнедеятельности организма человека (ренин, уродилатин, простагландины).
Поэтому симптомы хронической почечной недостаточности развиваются и нарастают не так стремительно и бурно, как при острой форме этой патологии. Лишь утрата 60-70% нефронов становится началом проявления характерных клинических признаков. При прогрессировании заболевания, когда функциональными остается только 10% структурных единиц, регистрируется терминальная стадия почечной недостаточности, за которой нередко следует и полная гибель паренхимы органа, с замещением собственной ткани на фиброзную, то есть с формированием склеротических изменений.
По мере «выхода из строя» пораженных болезнью нефронов жизнеспособные структуры стараются компенсировать угрожающее состояние, но постепенно и их функциональные возможности снижаются. Затем в них начинаются органические (структурные) изменения. В результате в первую очередь нарушается фильтрационная почечная функция, и в крови повышается содержание азотистых метаболитов, которые должны удаляться из организма с мочой.
Погибшие нефроны заменяются рубцовыми структурами
Нарастание концентрации мочевины и креатинина ведет к дисбалансу электролитов и изменению кислотно-щелочного равновесия, что влияет весьма негативно на все внутренние органы и системы организма человека. В результате этих процессов, происходящих при ХПН, страдает нервная система, желудочно-кишечный тракт, сердце и сосуды, нарушается обмен липидов, белков, углеводов, развивается анемия. Недостаточность почечных функций воздействует и на эндокринную систему: страдают половые железы, кора надпочечников, паращитовидные железы (из-за чего нарушается обмен кальция и его солей).
Практически каждый внутренний орган или ткань не может функционировать нормально, если у пациента начинает развиваться хроническая почечная недостаточность. Именно поэтому так многообразны и полиморфны ее симптомы, и лечение этой патологии также требует комплексного и разнонаправленного подхода, который зависит от причины, вызвавшей массовую гибель нефронов.
Причины развития
Нарушение почечной деятельности отражается на функциональности всех внутренних органов так же, как и различные хронические болезни или экзогенное (внешнее) воздействия негативных факторов способны повлиять на состояние нефронов. Поэтому хроническая почечная недостаточность может стать следствием не только заболеваний различных структур почек, ее можно назвать осложнением и других болезней.
На первом месте в структуре так называемых инициирующих факторов риска, вызывающих гибель нефронов и напрямую приводящих к развитию ХПН, находятся различные патологии почек. Их можно представить так:
- поражение почечных клубочков, чаще всего происходящее при хроническом гломерулонефрите (одно из аутоиммунных заболеваний), нефропатиях, синдроме Гудпасчера;
- поражение канальцев и интерстициальных почечных структур (нефрит тубулоинтерстициальный, туберкулез, инфекционные патологии мочевыделительных каналов, прежде всего пиелонефрит);
- поражение почечных артерий и вен (стеноз, эмболия, тромбоз);
- врожденные почечные болезни (гипоплазия, поликистоз, синдром Фанкони);
- заболевания мочевыделительной системы, сопровождающиеся обструкцией мочевых путей (мочекаменная болезнь, опухоли);
- лекарственное или токсическое поражение почечной паренхимы (антибиотики некоторых групп, нестероидные противовоспалительные средства, чрезмерное употребление алкоголя, вредные промышленные производства с применением свинца, кадмия, кремния).
На втором месте среди многообразных причин ХПН расположены патологии различных внутренних органов, среди которых следует отметить наиболее распространенные:
- сахарный диабет, при котором почки являются органом-мишенью;
- нарушения обмена веществ (подагра, амилоидоз, гиперпаратиреоз первичный, гипервитаминоз Д, саркоидоз, оксалурия);
- гипертоническая болезнь, тяжелое течение которой всегда дополняется поражением почек;
- системные болезни соединительной ткани, такие как системная красная волчанка, периартериит, склеродермия.
Кроме инициирующих факторов, всегда приводящих к недостаточности почек, существуют и предрасполагающие состояния. К ним относятся пожилой возраст пациента (старше 60) и наследственность в плане почечных патологий. Эти предрасполагающие факторы, при сочетании с инициирующими, способны ускорить развитие ХПН, приблизить терминальную стадию, значительно ухудшить прогноз для жизни больного.
По данным исследователей, частота регистрации почечной недостаточности отличается в различных странах, что связано с возможностями диагностики, особенно начальных этапов развития этой патологии. Поэтому более известны и достоверны данные о частоте терминальной стадии ХПН, иначе именуемой уремией. Так, в высокоразвитых государствах средние значения колеблются от 100 до 250 человек на 1 миллион населения. Это означает, что, например, в миллионном городе такое количество пациентов почти ежедневно, чтобы остаться в живых, должны проходить процедуру гемодиализа.
Вместе с тем наблюдается и некоторая тенденция к изменению соотношения различных причин ХПН, а также предрасполагающих факторов, между собой. Постепенное повышение процентной доли пожилых людей, что связано с улучшениями жизненных условий и качества здравоохранения, приводит к тому, что большинство пациентов, требующих постоянной медицинской помощи при почечной недостаточности, имеют возраст более 65 лет.
Кроме того, преобладающими первичными патологиями по-прежнему являются почечные, но растет значимость и других заболеваний, на фоне которых развивается ХПН. Эти болезни, во многом определяемые возрастными, дегенеративно-дистрофическими, изменениями, приводят к тому, что гибель нефронов с развитием почечного склероза и дальнейшей недостаточности почек прогрессирует из-за сосудистых нарушений (атеросклероз, гипертония) и урологических проблем (опухоли и гипертрофия простаты, камни). Эти тенденции чрезвычайно важны при разработке лечебной тактики для каждого конкретного пациента.

Подавляющее большинство пациентов с ХПН имеют возраст старше 60 лет
Что происходит в почках при хронической недостаточности
Несмотря на то, что причинами ХПН могут стать разнообразные заболевания, морфологические изменения в паренхиме почек практически однотипны. Постепенно начинается формирование склеротических изменений в нефронах: их клубочки замещаются грубой рубцовой тканью, делающей невозможной фильтрацию крови и приводящей к полной структурной и функциональной утрате этих почечных образований. Начавшийся процесс склероза приводит к изменениям в кровоснабжении почки: артерии испытывают на себе значительное повышение давления, тонус стенок снижается и начинается их компенсаторное утолщение.
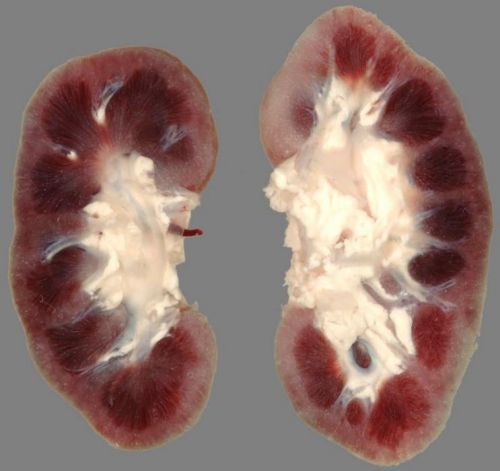
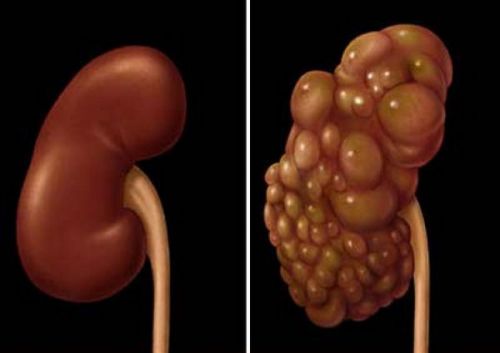
Нефроны, пока еще остающиеся здоровыми, стараются сохранить функциональность органа в полном объеме, и это им удается совершать в течение некоторого времени, при условии грамотного лечения. Но из-за чрезмерной нагрузки патологические изменения начинаются и в них: прогрессирует фиброз клубочков, канальцев и интерстиция. В результате неизбежно развивается декомпенсация, процесс склероза принимает угрожающую распространенность и скорость, и в итоге орган превращается в так называемую «вторично сморщенную» почку, абсолютно не способную выполнять свои функции.
Еще в начале развития патологии, когда изменяется клубочковая фильтрация, хроническая почечная недостаточность проявляется дисбалансом электролитов, недостатком или избытком определенных химических соединений в крови. В ней происходит увеличение концентрации почти 200 вредных и даже токсичных для организма веществ, а уровень необходимых биологически активных соединений снижается до критического уровня. Дальнейшее снижение почечных функций вызывает диспропорцию в выработке стимуляторов и ингибиторов процессов обмена веществ, что в конечном итоге и определяет сущность клинической картины недостаточности почек: стойкий прогрессирующий дисбаланс и совокупное воздействие на организм метаболических, биохимических и патофизиологических изменений.
Так, из-за нарушения белкового и углеводного обменов развивается повышенное содержание сахара в крови (глюкозурия) и ацидоз. Усиленное выведение кальция приводит к гипокальциемии и, наряду с задержкой соединений фосфора, вызывает изменения в костной ткани, гиперплазию (разрастание) паращитовидных желез. Осложнением поздних стадий ХПН можно считать формирование кальцинатов в мягких тканях: подкожной жировой клетчатке, конъюнктиве, сосудистых стенках. Дисбаланс пигментных веществ приводит к тому, что кожа больного человека становится характерного желто-землистого цвета. А нарушения гемопоэза (образования различных клеток крови) становятся причиной стойкой анемии.
Стадии заболевания
Поражение практически всех органов и тканей организма при недостаточности почечных функций обеспечивает полиморфную клиническую картину заболевания. Эти признаки развиваются постепенно, по мере утраты все большего количества нефронов. Поэтому принято различать следующие стадии патологии:
- Латентная.
- Компенсированная.
- Интермиттирующая.
- Терминальная.
Эти стадии определяются, прежде всего, состоянием и скоростью клубочковой фильтрации, которая выясняется посредством пробы Реберга-Тареева. Нормальной считается скорость 80-120 мл в минуту. По уровню фильтрации можно оценить состояние почечных нефронов и количество функционирующих единиц.

Латентная стадия почечной недостаточности никак не сказывается на самочувствии
На латентной стадии ХПН нет никаких клинических проявлений патологии, объективных или субъективных (пациент не предъявляет жалоб). Она обнаруживается лишь при углубленном обследовании. При этом скорость фильтрации снижена до 50-60 мл/мин., в крови периодически повышается уровень глюкозы и белков, а креатинин и мочевина в норме. На этой стадии уже утрачено 75% нефронов.
Компенсированная стадия характеризуется процессом дальнейшего склероза почки и гибелью нефронов, в результате чего можно зафиксировать первый симптом, на который пациент способен обратить внимание. Это учащение мочеиспусканий и увеличение суточного диуреза: больной выделяет до 2,5 литров мочи в сутки при неизмененном питьевом и пищевом режимах. Мочевина и креатинин пока остаются нормальными, клубочковая фильтрация составляет 30-40 мл/мин
Интермиттирующая, или декомпенсированная, стадия ХПН сопровождается повышением уровня креатинина и мочевины в крови, снижением фильтрации до 25 мл/мин. Клинический симптомокомплекс проявляется полностью, но интенсивность признаков может изменяться, относительное улучшение состояния больного сменяется ухудшением. На этот процесс влияют различные ОРВИ, обострения сопутствующих патологий или фоновых заболеваний почек (пиелонефрит, гломерулонефрит, нагноение почечных кист).
Последняя, терминальная, стадия – это наличие менее 10% нефронов, оставшихся функциональными, или их отсутствие. Симптомокомплекс патологии представлен в полном объеме, клубочковая фильтрация минимальна, 5 мл/мин., а содержание мочевины и креатинина максимально, что без оказания срочной помощи способно привести к летальному исходу.
Клинические признаки
Симптомы ХПН нарастают по мере того, как дисбаланс, вызванный утратой почек как функционирующего органа, начинает воздействовать на весь организм. Скорость развертывания клинической картины и выраженность симптоматики могут быть различными у женщин и мужчин, что связано, прежде всего, с характером первичной патологии, а также с уровнем оказываемой медицинской помощи. С постепенным переходом стадий ХПН изменяется и степень проявления симптомов: от их стертости на начальных этапах до полного комплекса в терминальную стадию.
Все клинические признаки хронической недостаточности почек можно представить так:
- изменение цвета кожи: из-за задержки урохрома она становится светло-желтой с землистым оттенком;
- кожа становится сухой и менее эластичной из-за обезвоживания, но на фоне повышенной жажды;
- характерны расчесы в результате сильного зуда;
- снижение потоотделения в результате дистрофии потовых желез;
- атрофичность мускулатуры и подкожной клетчатки;
- отеки различной локализации, от местных до общего;
- нарушение легочной деятельности, появление отека, плеврита, пневмонии;
- сердечно-сосудистые нарушения: повышение артериального давления, воспаление перикарда, нарушения ритма, развитие сердечной недостаточности;
- появление кровоизлияний различной локализации: из носа, в желудке и кишечнике;
- интоксикация и астенический синдром (повышенная усталость и быстрая утомляемость, головная боль, отсутствие аппетита, вялость и замедленные реакции);
- нейро- и энцефалопатии.
В чем коварство заболевания?
Кроме того, наличие объективных и субъективных признаков может не соответствовать тяжести патологии, то есть выраженность симптоматики часто меньше, чем опасность и стадия склеротических изменений. Поэтому диагностике ХПН, осуществляемой с помощью целого комплекса способов, придается огромное значение.
Как проводится диагностика
Клиническая картина патологии, характеризующаяся изменениями кожных покровов, подкожной клетчатки и мускулатуры, нарушениями со стороны сердечно-сосудистой, дыхательной или эндокринной систем, развивается уже на более поздних стадиях ХПН. Это заболевание, в зависимости от преобладающего поражения какого-либо внутреннего органа, может у различных пациентов приобретать соответствующие клинические «маски». Так, на первый план может выйти астенический синдром или прогрессирующая анемия, артериальная гипертензия или изменения со стороны суставов и костей.
Поэтому, хотя и существует тройка симптомов, одновременное наличие которых должно насторожить доктора в плане возможной недостаточности почек (нормохромная анемия, полиурия и повышение артериального давления), главными критериями диагностики становятся данные лабораторных исследований.
Из них надежными и информативными являются:
- Анализ мочи по Зимницкому, в ходе которого исследуется относительная плотность урины: снижение до 1018 и менее считается критичным.
- Проба Реберга-Тареева, относящаяся к геморенальным пробам, то есть исследующим клубочковую фильтрацию почек и канальцевую реабсорбцию по клиренсу эндогенного креатинина, содержащегося в моче и крови. Скорость фильтрации 60 мл/мин и менее говорит о наличии почечной недостаточности.
- Биохимическое исследование крови: повышение содержания азотистых соединений (азотемия) дополняет дальнейшее снижение скорости клубочковой фильтрации уже на поздних этапах ХПН.

Результаты пробы Зимницкого чрезвычайно важны для диагностики
Подтвердить диагноз можно и на основании инструментальных методов. Так, при УЗИ определяется уменьшение размеров и паренхимы почек за счет обширного склероза органа. С помощью допплерографии почечных сосудов оценивается степень снижения кровотока в почках. Методы, использующие контрастирующие вещества, при почечной недостаточности противопоказаны, так как контраст способен негативно повлиять на орган. Кроме того, полученная информация не будет полностью достоверной.
Какие способы лечения существуют
Терапия патологии осуществляется при строгом следовании специальным протоколам и стандартам. На начальных этапах заболевания лечение хронической почечной недостаточности является консервативным, направленным на поддержание почечных функций и компенсацию основного заболевания, которое вызвало патологию почек, а также купирование симптомов присоединившихся инфекционных или соматических болезней. Если пациент находится на декомпенсированном или терминальном этапе ХПН, то терапия становится активной, призванной сохранить уже не орган, а жизнь человека. В любой ситуации лечение недостаточности почек – пожизненный процесс.
Ведущие позиции в консервативной терапии занимает коррекция питания пациента и постоянный контроль артериального давления. Диета при хронической почечной недостаточности должна стать малосолевой и малобелковой, чтобы уменьшилась азотемия, нормализовался обмен фосфора и кальция, а оставшиеся почечные функции сохранились как можно дольше. Чем тяжелее стадия ХПН, тем больше ограничивается количество белка, но при этом оставшиеся в меню больного источники протеина должны быть абсолютно натуральными (яйца, творог, мясо). Не должна уменьшаться и суточная калорийность, ее сохранение на оптимальном уровне 2500-3000 кКал поддерживается за счет увеличения в рационе жиров и углеводов.

Из белковых продуктов при ХПН натуральный творог должен обязательно присутствовать в меню
Контроль и коррекция артериального давления у каждого пациента с ХПН осуществляется индивидуально, учитывая множество факторов. Чтобы сохранять электролитный баланс в крови, больной получает от врача персональные рекомендации, касающиеся водно-солевого режима и приема лекарственных препаратов различных групп (диуретики, салуретики, сердечные гликозиды, средства для уменьшения продуцирования ренина, спазмолитики, антагонисты кальция).
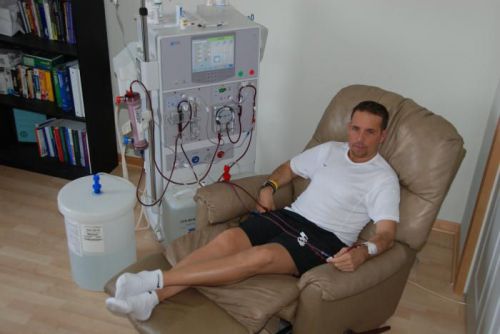
Активная терапия хронической недостаточности почек заключается в проведении гемодиализа, или очищения крови, и операции по трансплантации органа. Гемодиализ может осуществляться двумя способами: на аппарате «искусственная почка», что требует регулярного посещения пациентом, 2-3 раза в неделю, лечебного учреждения, и перитонеальным методом.
Для «домашнего» гемодиализа разработаны специальные портативные аппараты. При условии хорошего овладения ими, они помогают человеку вести привычный образ жизни и сохранять неплохое самочувствие, так как очищение крови происходит регулярно.
Методы нетрадиционной медицины весьма спорны при хронической недостаточности почек. В публикациях можно встретить советы отказаться полностью от химических препаратов, не есть мяса и перейти на сторону вегетарианства, регулярно промывать толстый кишечник солевыми или травяными растворами.
Что касается народных средств в виде растительных сборов для внутреннего употребления, то такой лечебный способ применяться может, но после врачебной консультации. Различные травы (брусника, лен, липа, кукурузные рыльца, пустырник, зверобой, календула), сочетаемые в сборах, способны уменьшить астенический синдром, тошноту и зуд кожи, улучшить пищеварение и аппетит, восстановить баланс химических веществ в сыворотке крови.
Хотя хроническая почечная недостаточность является тяжелейшей патологией, пациент может успешно бороться с ней и продолжать плодотворную жизнь. Важнейшее условие этого – строгое соблюдение всех врачебных назначений и указаний.


 Хроническая почечная недостаточность у детей
Хроническая почечная недостаточность у детей