Оглавление
- 1 Какие существуют болезни надпочечников
- 2 Что может послужить причиной нарушения работы?
- 3 Как заподозрить болезнь надпочечников?
- 4 Диагностика
- 5 Какие болезни надпочечников встречаются чаще всего?
- 6 Происхождение и клиника болезни Иценко-Кушинга
- 7 Как проявляется гиперандрогения?
- 8 Клинические проявления опухолей
- 9 Как болезнь Аддисона связана с надпочечниками?
- 10 Другие проявления сниженной функции
- 11 Лечение
Какие существуют болезни надпочечников
В медицине существует такая специализированная часть, как эндокринология. Ее выделение и развитие говорит о важном значении в патологии человека роли желез внутренней секреции. Поставляя гормоны непосредственно в кровь, они обеспечивают руководство многими функциями организма.
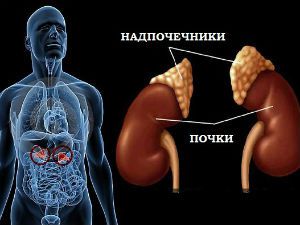
Болезни надпочечников — результат срыва нормальной деятельности небольших образований, «сидящих» на верхнем крае почек. Рассматривать их нужно с учетом отклонения в сторону повышенной и пониженной работоспособности, о которой судят на основании количественного определения гормонов в крови и симптомов.
Что может послужить причиной нарушения работы?
Надпочечники существуют не изолированно, подвергаются всем неблагоприятным факторам (внешним и внутренним) наравне с другими органами. Для них важно иметь хорошее кровоснабжение, связь с нервной системой. Поэтому при системных заболеваниях (особенно аутоиммунного генеза) обязательно добавляется сбой работы надпочечников.
Узнать о гормонах надпочечников можно из этой статьи.
Гормональный сбой может быть вызван образом жизни. В таких случаях причины обусловлены самим человеком и окружающей социальной средой:
- зависимость от алкоголя, курения, наркотиков;
- злоупотребление кофе;
- нарушение питания разнообразными голодными диетами, прием пищи в ночное время, значительная перегрузка пищеварения;
- работа в условиях хронического стресса (например, на транспорте, выполнение роли диспетчера, в службе МЧС).
Факторами заболеваний надпочечников являются:
- у женщин беременность, частые роды;
- период климакса;
- нарушенное половое развитие ребенка, начиная с детского возраста;
- длительный прием лекарственных препаратов;
- осложненное протекания заболеваний почек, печени, щитовидной железы, поджелудочной;
- туберкулезный процесс в надпочечниках как распространение легочной формы или изолированной внелегочной локализации в почках и других органах мочевыделения;
- затяжная депрессия;
- наследственная предрасположенность в семье.
Как заподозрить болезнь надпочечников?
До развития полной картины заболеваний надпочечников появляются признаки их недостаточности или, наоборот, повышенного напряженного функционирования. В этой стадии человек хорошо реагирует на лечение. Вот почему от врачей требуется выявить предварительные симптомы болезни у детей при профилактическом медицинском осмотре.
Симптомы гиперфункционального состояния:
- постоянное ощущение слабости;
- сонливость днем и бессонница по ночам;
- появление в характере раздражительности;
- временами явные панические проявления (атаки);
- частые переломы костей из-за повышенной хрупкости, остеопороза;
- выявление гипертензии, повышения сахара в крови;
- накопление лишнего веса;
- судороги в мышцах;
- нарушение работы органов пищеварения;
- отсутствие полового влечения;
- бесплодие в молодом возрасте;
- у женщин срыв менструального цикла;
- у мужчин признаки аденомы простаты, нарушение эрекции;
- головные боли.
При гормональной недостаточности надпочечников определяются:
- потеря аппетита и снижение веса;
- пигментация кожи, синюшность на губах;
- склонность к гипотонии (пониженному артериальному давлению);
- жалобы на головокружение, сильную усталость;
- утрачивается или не развивается мышечная масса;
- частые жалобы на боли в животе, запоры или поносы, вздутие;
- апатичное состояние, возможна депрессия;
- постоянное сердцебиение, тахикардия;
- тремор рук;
- усиленное выпадение волос;
- сниженное внимание, низкая способность к обучению и усвоению материала у школьников;
- обилие прыщей на фоне повышенной жирности кожи;
- отставание формирования вторичных половых признаков или их искажение.
По явному нарушению веса при достаточном рационе можно заподозрить первые симптомы заболевания надпочечников. Среди женщин болезни надпочечников распространены больше. Считают, что это связано со значительными физиологическими колебаниями гормонального баланса в течение жизни из-за беременностей.
Диагностика
Диагностика заболеваний надпочечников проводится не только по внешним признакам и жалобам пациентов. Для выявления количественных отклонений в продуцировании гормонов существуют лабораторные методики определения. Они являются биохимическими исследованиями, основаны на определении самих гормонов или их метаболитов.
Анализы проводятся по венозной крови, взятой утром натощак. Возможно тестирование несколько раз в день для выявления кривой колебания гормона. Некоторые пробы ставят по выделяемой за сутки моче.
Обязательно применяются методики изучения функций печени, почек (ферменты, остаточный азот, электролиты).
Для определения размеров, структуры, кровоснабжения используются такие методы:
- ультразвуковое исследование;
- магниторезонансная и компьютерная томография;
- мультиспиральный вариант компьютерной томографии;
- радиоизотопная диагностика для выявления процесса возникновения новообразований.
Какие болезни надпочечников встречаются чаще всего?
Основную патологию надпочечников делят по принципу гипер- и гипофункционирования.
К заболеваниям с повышенным функционированием относятся:
- опухоли, происходящие из разных слоев надпочечников (кортикостерома, альдостерома, ганглионеврома и другие);
- болезнь и синдром Иценко-Кушинга, связанные с вторичным поражением повышенной продукцией гипофизом стимулирующего адренокортикотропного гормона;
- гиперандрогения — на фоне адреногенитального синдрома, сопровождается аномальным производством половых гормонов в коре надпочечников.
Патология с надпочечной недостаточностью:
- болезнь Аддисона;
- синдром Уотерхауса-Фридериксена — при менингококковой инфекции, последствиях родовой травмы, кровоизлияниях в ткань паренхимы, встречается редко;
- синдром Нельсона — хроническая надпочечная недостаточность, связанная с опухолями гипофизарного отдела;
- острая (первичная) надпочечниковая недостаточность — сопровождает тяжелые заболевания внутренних органов, требует незамедлительного лечения, поскольку создает опасность для жизни больного:
- вторичная недостаточность — сопровождает снижение выработки адренокортикотропного гормона в гипофизе.
Рассмотрим происхождение патологических состояний надпочечных желез, которыми могут болеть лица обоего пола, в детском и взрослом возрасте.
Происхождение и клиника болезни Иценко-Кушинга
Чаще болеют женщины в возрасте 25-40 лет. Заболевание относится к редким. Клинические проявления:
- быстрый набор веса;
- повышенное отложение подкожного жира в верхних отделах туловища (на шее, плечах, лице) и на животе;
- мышечная атрофия и слабость;
- чрезмерная сухость кожи;
- гирсутизм — оволосение на лице по мужскому типу;
- белые полосы на коже живота, бедрах (стрии);
- повышенное артериальное давление;
- сильный аппетит и жажда.
Более известен клиницистам одноименный синдром, возникающий при опухолях надпочечников, длительном лечении кортикостероидами аутоиммунных заболеваний, болезней крови.
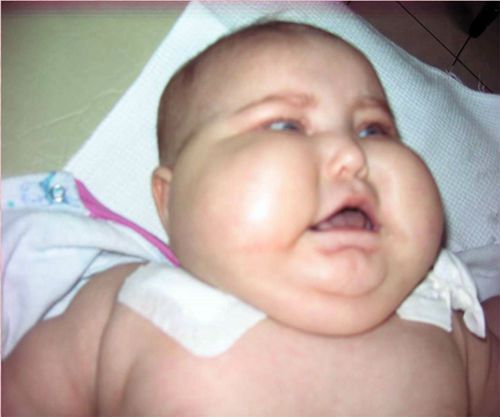
Для характеристики внешнего вида пользуются термином «кушингоид»
Если лечить пациента другими препаратами невозможно, то врачи стараются контролировать длительность курса и дозировку.
Как проявляется гиперандрогения?
Андрогены у мужчин образуются в семенниках, в надпочечниках — в меньшем количестве. У женщин — только в надпочечниках. Соотношение между андрогенами и эстрогенами создает необходимый баланс для правильного функционирования внутренних органов, течения беременности.
При повышенном уровне андрогенов у женщин появляются:
- ожирение;
- аритмии;
- повышается сахар в крови;
- нарушается менструальный цикл;
- возможно бесплодие и невынашивание беременности;
- голос становится более грубым;
- на лице гирсутизм.
Клинические проявления опухолей
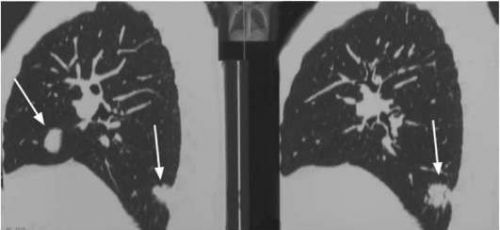
Новообразование в ткани надпочечников может возникнуть из любого слоя, поэтому гормональные изменения отражают соответствующий уровень поражения. Не следует исключать высокий риск метастазирования из других злокачественных опухолей, что связано с обильным кровоснабжением органа.
При этом надпочечники болят гораздо сильнее первичного очага, потому что иннервация тоже более интенсивная.
Альдостерома происходит из клеток клубочковой зоны коры, способствует развитию первичного альдостеронизма или синдрома Конна. Основные проявления:
- устойчивая артериальная гипертензия;
- головные боли;
- головокружение;
- боли в области сердца и тахикардия;
- нарушения зрения;
- судороги и боли в мышцах;
- нарушенная чувствительность кожи;
- обильное выделение мочи.
Клиника связана с избыточным продуцированием минералкортикоидов.
Ганглионеврома относится к доброкачественным опухолям. Исходит из нервных стволов и окончаний. Локализуется в любом отделе надпочечников, извращает синтез гормональных веществ, сдавливает ткань.
Кортикостерома происходит из коркового слоя и ведет к развитию вторичного синдрома Иценко-Кушинга.
Феохромоцитома считается доброкачественной опухолью, но повышенная продукция катехоламинов может привести к серьезным нарушениям в сердечно-сосудистой системе. Чаще обнаруживается у женщин 30–50 лет. Вызывает стойкое повышение артериального давления, кризовое течение гипертонии, сложности при лечении. Обязательно учитывается в кардиологии среди дифференциальной диагностики симптоматических гипертоний.
Миелолипома — доброкачественное новообразование из жировой ткани и клеток эритроцитарного ростка. Гормональная активность не подтверждена. Локализуется в окружающей жировой ткани надпочечников. Выявляется у людей с повышенным весом в возрасте 50–60 лет.
Инциденталома локализуется в брюшной полости, может протекать как злокачественная и незлокачественное образование. Однако в качестве объемного тела сдавливает соседние сосуды и нервы. Обнаруживается при УЗИ-исследовании неясных болей в животе.
Как болезнь Аддисона связана с надпочечниками?
Болезнь Аддисона служит доказательством первичной неполноценности функционирования коркового слоя во всех его зонах, а именно, сопровождается недостаточным синтезом:
- альдостерона,
- кортизола,
- андрогенов.
Диагностируется одинаково часто у женщин и мужчин в возрастном периоде от 20 до 40 лет.
Диагностически важно своевременное проведение теста на стимуляцию Косинтропином. После его введения уровень кортизола через час должен увеличиться в 2 раза.
Наблюдение за пациентами показало, что у половины из них в течение жизни развиваются аутоиммунные реакции.
Клинические проявления связаны с:
- гипотонией, сниженным сердечным выбросом;
- нарушенной секрецией желудочного сока;
- значительным снижением уровня глюкозы и потерей депо гликогена в печени;
- нарушением минерального состава крови;
- патологическим изменением клубочковой фильтрации с пропуском белка в мочу (протеинурией).
У пациентов обращают внимание на следующие симптомы:
- значительная потеря веса;
- повышенная раздражительность;
- тремор рук;
- склонность к гипотонии;
- тяга к соленой пище;
- гиперпигментация кожи;
- жалобы на сердцебиение, значительную усталость;
- депрессивные состояния психики;
- сухость кожных покровов.
Тяжелая форма заболевания — адреналовые кризы, сопровождающиеся резким падением артериального давления, шоковым состоянием.
Другие проявления сниженной функции
Снижение функции возможно при механическом воздействии на ткани надпочечниковой железы. Подобный механизм проявляется при апоплексии (кровоизлиянии) в зоне коры.
Кровоизлияния могут носить:
- центральный характер;
- иметь очаговость;
- выражаться в форме инфарктов.
Различают одно- и двусторонние.
Чаще всего сопровождают родовые травмы новорожденных, выраженный токсикоз при беременности. У детей встречаются еще при тромбозе пупочной артерии, внутриутробной асфиксии.
В виде инфекционно-токсического шока, названного по имени описавших авторов синдромом Уотерхауса-Фридериксена, поражает до 20% больных с распространенной менингококковой инфекцией. Клинически выражается в признаках поражения сосудодвигательного центра с частым смертельным исходом.
В механизме развития предполагается истощение приспособительных функций гипофизарно-адреналовой системы. При токсическом шоке возможно отсутствие каких-либо анатомических изменений в тканях надпочечников.
Больные погибают на фоне острой надпочечниковой недостаточности с нарушением всех видов обмена.
Синдром Нельсона — хроническая надпочечная недостаточность, появляющаяся после удаления обоих надпочечников с целью лечения болезни Иценко-Кушинга. Также возникает при истощении надпочечников под действием гормонов опухоли гипофиза.
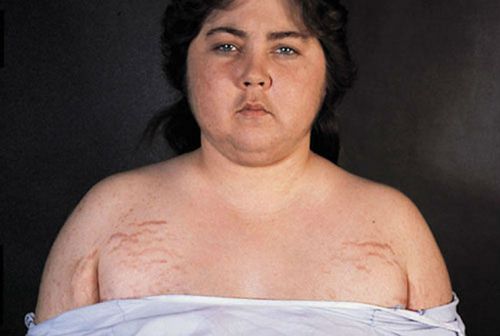
Среди эндокринных заболеваний много таких, которые можно заподозрить по характерному внешнему виду пациента
Основная симптоматика вызывается сдавлением опухолью структур мозга и их смещением:
- лицо пациента становится круглым, приобретает красноватый оттенок;
- ожирение неравномерное;
- снижено обоняние, вкусовые ощущение, зрение;
- сухость и гиперпигментация кожи;
- жалобы на боли в спине, мышечную слабость.
Возможно кризовое течение с:
- снижением артериального давления;
- рвотой;
- болями в костях;
- сильной слабостью.
У детей могут обнаруживаться пороки развития в виде:
- отсутствия одного из надпочечников, при этом второй увеличен и берет на себя функцию обоих;
- сращения между собой и с почками, печенью;
- необычного расположения (эктопии);
- кистозного изменения;
- цитомегалии — паренхима состоит из крупных клеток, при неизмененных общих размерах органа.
Симптомы зависят от функциональной способности желез компенсировать свою анатомическую недостаточность.
Лечение
Меры по лечению начинаются с коррекции питания. Пациенты нуждаются в индивидуальной рекомендации с учетом работы органов пищеварения, отклонений веса, результатов обследования.
Обязательным элементом являются витамины. Они входят в состав необходимых ферментов, поэтому служат для нормализации синтеза гормонов.
При опухолях единственным способом считается хирургическое удаление. Гипофиз оперируют нейрохирурги. После удаления надпочечников при болезни Иценко-Кушинга в настоящее время применяют лучевую терапию для избежания опухолевого роста передней доли гипофиза.
Пациентам с острой недостаточностью необходима срочная внутривенная заместительная терапия высокими дозами синтетических гормональных средств (Преднизолоном, Гидрокортизоном). Для предупреждения отрицательного действия кортикостероидов при необходимости длительного лечения используют наиболее очищенные препараты (Полькорталон, Дексаметазон, Триамцинолон).
Хроническая недостаточность требует пожизненного применения гормональных препаратов.
Склонность к хроническому течению эндокринных болезней надпочечников требует полного обследования пациента, возможной консультации врача-эндокринолога, особенно в детском возрасте при явлениях изменения веса, появлении пигментации, нарушениях со стороны пищеварения.

 Надпочечниковая недостаточность после удаления надпочечника
Надпочечниковая недостаточность после удаления надпочечника