Оглавление
- 1 Перинефрит и паранефрит почки
- 2 Виды пери- и паранефритов
- 3 Основные причины
- 4 Как развивается воспаление?
- 5 У кого самый высокий риск заболевания?
- 6 Симптомы паранефрита
- 7 Как протекает перинефрит?
- 8 Что позволяет установить диагноз?
- 9 Лечение при паранефрите
- 10 Лечение при перинефрите
- 11 Какие возможны осложнения?
- 12 Особенности режима и питания
Перинефрит и паранефрит почки
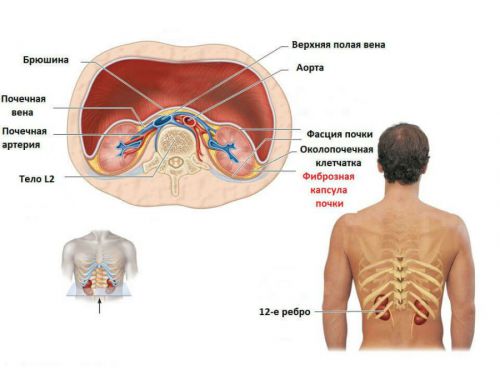
Каждый орган имеет анатомические структуры, призванные защищать его от травмирования, проникновения микроорганизмов, воспалительных элементов из соседних тканей. Такую природную защиту для почек обеспечивают: фиброзная капсула, покрывающая их снаружи, и слой жировой клетчатки.
Воспаление капсулы называется перинефритом, а переход на околопочечную ткань — паранефритом. До настоящего времени существуют разногласия в оценке этого явления:
- одни ученые считают их самостоятельным видом нефрита;
- другие — показателем тяжелого течения пиелонефрита, осложнением.
Виды пери- и паранефритов
Оба заболевания в зависимости от причины развития делятся на:
- первичные – наблюдаются при травмах колюще-режущими предметами в связи с инфицированием раневого канала;
- вторичные – наиболее распространенное поражение, связанное с начальным процессом в структурах почек с одной или обеих сторон, прорывом гноя из печени, аппендикса и других соседних органов.
Перинефрит по характеру воспаления может быть:
- экссудативным – сопровождается скоплением жидкости в подкапсульном пространстве;
- продуктивным – происходит разрастание фиброзного слоя клеток, утолщение, а в дальнейшем сморщивание органа и нарушение функционирования.
Паранефриты различают по расположению очага воспаления относительно почки, они бывают:
- передними;
- задними;
- верхними;
- нижними;
- тотальными.
Основные причины
При вторичном процессе главной причиной поражения капсулы и околопочечной клетчатки являются:
- тяжелые формы острого пиелонефрита (абсцесс и карбункул почки);
- разрушение структур растущей злокачественной опухолью.
Инфекция попадает в капсульный слой и паранефрий тремя путями:
- из почек;
- с потоком крови (околопочечная клетчатка имеет массивную сосудистую сеть);
- контактным распространением с органов, расположенных в малом тазу или в брюшной полости – при этом особое внимание советуют уделить воспалительным болезням восходящего и нисходящего отделов ободочной кишки, поскольку они расположены совместно с почками в забрюшинном пространстве.
О роли почечной инфекции в развитии нефритов читайте здесь.
Как развивается воспаление?
При первичном процессе перинефрит вызывается переходом инфекции из почечной клетчатки (гнойный паранефрит). И, наоборот, паранефрий обязательно воспаляется, если рядом поражена почечная капсула. Эти заболевания протекают совместно и зависят от эффективности лечебных мероприятий и иммунитета пациента.
В запущенном случае происходит гнойное расплавление паранефральной клетчатки, фасций, инфицирование брюшины. Из забрюшинной флегмоны гной поступает к близлежащим органам. Чаще переходит в брюшную полость, плевральную, кишечник, мочевой пузырь.
У кого самый высокий риск заболевания?
Наибольшую вероятность болезни имеют пациенты с:
- камнями в почечной ткани, расположенными близко к капсуле, имеющими возможность постоянного травмирования паренхимы;
- воспалительными заболеваниями кишечника и органов малого таза, включая мочеполовые;
- наличием незалеченных хронических очагов инфекции в верхних дыхательных путях (синуситы, тонзиллит), в ротовой полости (кариозные зубы), в половых органах (аднексит у женщин, простатит у мужчин), на коже (фурункулез);
- длительными заболеваниями, снижающими иммунитет (сахарный диабет, бронхиальная астма, ревматоидный артрит, системная красная волчанка и другие);
- частыми переохлаждениями, работой на улице в холодных условиях, особенно важно замерзание ног и поясничной области.

При работе и прогулках в морозную погоду необходимо надевать послойную одежду, она лучше сохраняет тепло
Симптомы паранефрита
По клиническому течению выделяют 2 формы паранефрита:
- острую;
- хроническую.
Симптомы паранефрита с острым началом проявляются внезапным повышением температуры до 40 градусов, одновременным нарастанием интоксикации. К общим симптомам относятся:
- головная боль;
- слабость;
- потеря аппетита;
- похудение;
- бессонница;
- одышка.
Боли в пояснице присоединяются только на 3–4 день. Они появляются на стороне поражения, очень интенсивны, беспокоят как в покое, так и при небольших движениях. Пациент принимает вынужденную позу, прижимая согнутое колено к животу.
Хронический паранефрит отличается вялым течением:
- боли в пояснице малоинтенсивные;
- ограничивается подвижность в поясничном отделе позвоночника.
Итогом воспаления становится постепенное замещение жировой ткани на фиброзную. Вокруг почки формируется плотная капсула (панцирь). У худощавых людей можно пропальпировать плотное бугристое образование в области почки.
Как протекает перинефрит?
Признаки воспаления капсулы почки не отличаются от острого пиелонефрита:
- высокая температура с ознобом;
- обильное потоотделение при спаде температуры;
- выраженная слабость;
- потеря аппетита;
- тахикардия;
- одышка;
- апатия.
Локально появляется боль в пояснице с пораженной стороны. Она чаще тупого характера, постоянная, не уменьшается при смене положения тела, реже больные жалуются на распирающую пульсирующую боль.
У пациентов с сопутствующей мочекаменной болезнью могут активироваться приступы почечной колики, появиться дизурические явления (боли и рези при мочеиспускании, частые позывы).
Что позволяет установить диагноз?
В диагностике придается значение выяснению анамнеза заболевания, жалоб пациента, выявлению на осмотре напряжения в мышцах поясницы и брюшной стенке, возможности пропальпировать почку.
Лабораторные исследования показывают:
- в анализе крови – значительное повышение СОЭ и лейкоцитоза, возможны признаки анемии;
- биохимические тесты крови – рост содержания фибриногена, С-реактивного белка, гамма-глобулиновой фракции;
- в моче – помутнение с хлопьями, выраженная лейкоцитурия, бактериурия, белок, цилиндры и почечный эпителий, при отстаивании образуются 3 слоя (почечного дедрита, гнойного дедрита, самым поверхностным – является моча), удельный вес мочи увеличивается;
- бак. посев мочи выявляет патогенную флору.
УЗИ — обеих почек показывает сравнительную картину одностороннего утолщения капсулы, жидкости, очагов гнойного расплавления в паранефральном пространстве на стороне поражения, увеличение почки.
На обзорной рентгенограмме врач обращает внимание на:
- вынужденный сколиоз поясничного отдела позвоночника;
- потерю контуров поясничной мышцы;
- ограниченные дыхательные движения на стороне поражения.
Экскреторная урография позволяет выявить массивность нарушения структуры органа, изменение контуров почки, лоханок и чашечек, слияние с паранефральной клетчаткой.
Наибольшей диагностической ценностью обладает компьютерная и магниторезонансная томография. Эти методики способны выявить мелкие очаги воспаления, утолщение капсулы.
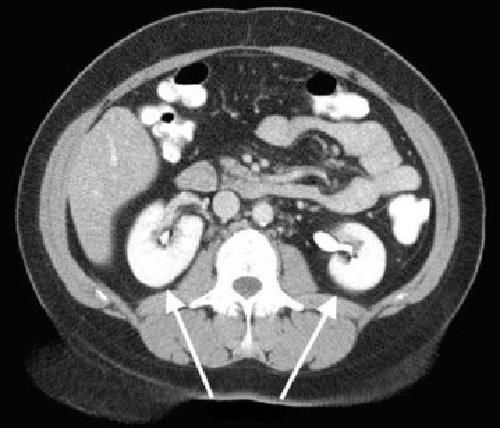
КТ почек позволяет подтвердить или опровергнуть диагноз
В сложных случаях используют:
- пункционную биопсию капсулы при перинефрите, паранефральной клетчатки с последующим гистологическим исследованием;
- диагностическую лапароскопию для осмотра почки, дренирования гнойника, дифференцирования с опухолью, кистозноизмененной почкой.
Лечение при паранефрите
Все лечебные мероприятия должны проводиться в специализированном урологическом отделении стационара. На ранних стадиях острого паранефрита рекомендуется консервативное лечение с помощью:
- сильных антибиотиков;
- противовоспалительных сульфаниламидных средств;
- препаратов для восстановления микроциркуляции;
- витаминов для активизации собственного иммунитета.
При сохранении или усилении симптомов интоксикации рекомендуется хирургическое вмешательство. Оперативным путем производится дренирование гнойника. Если почка оценивается как нежизнеспособный орган в результате полного расплавления тканей, то она удаляется (нефрэктомия).
Хронический паранефрит лечат консервативно:
- для рассасывания гнойника применяют инъекции стекловидного тела, лидазы;
- показаны физиотерапевтические процедуры (диадинамические токи, озокерит, грязевые аппликации).
Лечение при перинефрите
Пациенты с перинефритом также подлежат госпитализации. Тактика лечения выбирается в зависимости от вида воспаления, тяжести состояния пациента.
Продуктивное воспаление требует назначения высоких доз антибиотиков, вводимых внутривенно в комбинации с противовоспалительными препаратами. Гнойно-экссудативный вариант течения необходимо сразу оперировать, консервативные методы здесь неэффективны. В ходе операции рассекают капсулу почки, удаляют ее частично или полностью (декапсуляция). Оперирующий хирург старается дренировать все гнойники, провести ревизию полостей.
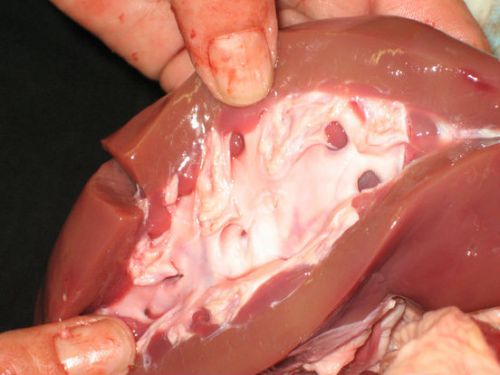
Почка удаляется только тогда, если орган полностью разрушен, на разрезе внутри нарушена структура, паренхима заполнена гноем
В послеоперационном периоде продолжают лечение антибиотиками, промывание раны. Поскольку оба заболевания сопровождаются симптомами интоксикации для ее снижения применяется внутривенное введение Гемодеза, плазмы, раствора глюкозы с витаминами.
Какие возможны осложнения?
Наиболее опасным осложнением паранефрита является септическое распространение инфекции с кровью в другие органы с формированием в них гнойников. При локализации в кишечной стенке происходит прорыв в полость кишки или в брюшину. Возникает разлитой перитонит, с которым очень сложно справиться.
Вскрытие гематогенного абсцесса в полость плевры приводит к пиотораксу (гнойному поражению со скоплением жидкости между плевральными листками). У пациента появляются боли при дыхании, одышка. Необходимо откачивать гной с помощью пункций плевральной полости.
Особенности режима и питания
После операции части больных устанавливается нефростома для обеспечения оттока мочи. Она представляет собой трубку с мочеприемником. Пациенты обязаны обеспечить уход за приспособлениями. Это необходимо для предупреждения повторного воспаления и сохранения единственной почки.
Главная задача питания – снижение нагрузки на почки, ограничение поступления продуктов, вызывающих раздражение. Рекомендуется исключить:
- кислые фрукты и ягоды;
- жареное и копченое мясо;
- кофе, крепкий чай;
- алкоголь, пиво;
- шоколад;
- очень жирную пищу;
- продукты, обладающие мочегонными свойствами (арбуз).
От соли придется отказаться.
В питании приветствуются:
- каши;
- нежирные супы;
- молочные изделия, творог, сыр;
- овощи в свежем и тушеном виде;
- мясные блюда, приготовленные вареными или на пару;
- компот из сухофруктов.
Пациентам с болезнями почек необходимо учитывать приведенные симптомы, чтобы вовремя распознать переход пиелонефрита в более тяжелые заболевания. Проявление любых «сигналов» требует срочного обращения к урологу, проведения обследования.


 Признаки воспаления почек
Признаки воспаления почек