Оглавление
- 1 Воспаление в почках
- 2 Классификация
- 3 Что такое пиелонефрит, кто им болеет?
- 4 Причины пиелонефрита
- 5 У кого возникает гломерулонефрит?
- 6 Причины гломерулонефрита
- 7 Симптомы
- 8 Диагностика
- 9 Как лечат воспаление почек?
- 10 Какие медикаменты помогают при воспалении почек?
- 11 Оперативное лечение
- 12 Можно ли вылечиться народными средствами?
- 13 Профилактика
Воспаление в почках
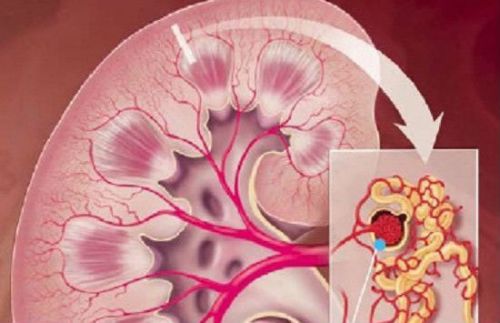
Воспаление почек нельзя рассматривать в качестве одного заболевания. Это целое направление в структуре урологической и нефрологической патологии. В официальных источниках оно включается в общий класс мочеполовых нозологий. Поэтому на фоне проблемных вопросов гинекологии и воспалительных заболеваний мужской половой сферы сложно выделить структурные особенности.
Однако изолированный статистический учет показывает, что среди болезней мочевыделительной системы на долю воспалений почек приходится 70% (65-70% пиелонефрит, 1% – гломерулонефрит).
Причины и течение заболеваний отличаются, обусловлены особенностями анатомического строения и функционирования почек. В процесс могут отдельно вовлекаться чашечно-лоханочный аппарат, интерстициальная ткань и клубочки. Соответственно заболевание называется пиелонефритом, гломерулонефритом, интерстициальным и шунтовым нефритом.
Классификация
Любой воспалительный процесс в почках протекает в виде:
- острой формы;
- хронической.
По вовлеченности почек различают:
- односторонний отдельно левой или правой почки (более типично для
- пиелонефрита);
- двусторонний.
По причине может быть:
- первичным – возникает у ранее здорового человека, диагностируется у 80%
- пациентов;
- вторичным – является осложнением другого заболевания (например, миеломной болезни, сахарного диабета, красной волчанки).
При вторичном воспалении большое значение придается снижению иммунитета организма.
Улучшение возможности прижизненной диагностики позволило выделить, кроме пиелонефрита и гломерулонефрита:
- интерстициальную форму воспаления – локализуется в интерстициальной ткани между канальцами и клубочками, чаще возникает при лекарственном отравлении;
- шунтовый нефрит – связан с характерными отложениями вокруг клубочков комплексов образовавшихся антител.
Некоторые авторы предлагают в группу воспалительных болезней включить:
- перинефрит – локальное воспаление фиброзной капсулы;
- паранефрит – процесс в окружающей почку жировой клетчатке.
Другие считают их этапом тяжелого осложнения заболеваний основных структурных единиц почки.
Что такое пиелонефрит, кто им болеет?
Пиелонефрит – воспаление инфекционной этиологии начинается с чашечно-лоханочной системы, затем переходит на интерстициальную ткань, клубочковый аппарат поражается при тяжелом хроническом течении.
Урологи считают, что из-за скрытного течения болезнь часто остается нераспознанной. У взрослых регистрируется у каждого сотого человека, в детском возрасте – в 2 раза реже. Чаще болеют молодые женщины 30-40 лет. Это можно объяснить близким расположением уретры к анальному отверстию и влагалищу, широким и коротким строением.
Инфицирование почки происходит из нижележащих мочевыделительных путей (по уретре в мочевой пузырь, затем через мочеточники). Только 5% случаев имеют связь с гематогенным распространением инфекции из хронических очагов или при тяжелых инфекционных заболеваниях. Любые факторы и заболевания, вызывающие препятствие к оттоку мочи, способствуют размножению и забросу инфекции.
Наиболее уязвимое состояние женского организма складывается в трех возрастных периодах:
- в родах при прохождении через инфицированные родовые пути матери (заболевают малыши грудничкового возраста);
- во время встречи с патогенной флорой полового партнера при дефлорации;
- при беременности – появляются дополнительные факторы, способствующие застойным явлением мочи.
У мужчин пиелонефрит развивается на фоне врожденных аномалий (сужение, нарушение локализации почек и мочеточников), увеличения простаты (воспаление, опухоль), мочекаменной болезни.
Причины воспаления почек имеют различия и зависят от формы болезни.
Причины пиелонефрита
Пиелонефрит чаще всего вызывается инфекционными микроорганизмами. Только в 1/3 случаев обнаруживается один возбудитель. У 2/3 пациентов при бактериологическом обследовании высевают 2 и более.
Способствуют проникновению инфекции из половых путей эрозии влагалища у женщин, воспаление крайней плоти при фимозе у мальчиков и мужчин.
Непосредственно заброс в почки осуществляется пузырно-мочеточниковым рефлюксом (обратно направленным потоком мочи).
В группу риска следует включить людей:
- с сужением путей мочевыделения из-за врожденных или приобретенных аномалий, травм, приводящих к увеличению содержания остаточной мочи в пузыре;
- перенесших оперативные вмешательства с необходимостью катетеризации мочевого пузыря, инструментальными исследованиями;
- сахарным диабетом, который сопровождается нейрогенными нарушениями функций мочевого пузыря, гломерулосклерозом, нарушением белкового метаболизма;
- принимающих лекарственные препараты, подавляющие реакцию отторжения после операции трансплантации органов и тканей, при массивном аутоиммунном воспалении.
Вторичные поражения чашечно-лоханочного аппарата почки возникают при:
- явлениях отравления солями тяжелых металлов, ядохимикатами, наркотиками попаданием с пищей, водой, вдыхаемым воздухом;
- злоупотреблении алкоголем;
- аутоиммунных заболеваниях;
- имеющейся в организме хронической бактериальной или другой инфекции в ротовой полости (кариес), носоглотке (гайморит, фронтит, тонзиллит), половых органах (аднексит, простатит), туберкулезе легких;
- травмах спинного мозга.
Воспалению почек при беременности способствуют повышенная выработка гормонов, снижающих тонус стенки мочевого пузыря, и давление растущей матки.
Непосредственным толчком для развития заболевания чаще всего служит переохлаждение или острая респираторная инфекция.
У кого возникает гломерулонефрит?
Гломерулонефрит относится к преимущественно аутоиммунным поражениям клубочкового аппарата. Это тоже воспалительный процесс, но вызывается не самими микроорганизмами, а сверхактивной собственной системой защиты человека.
Блокируется фильтрация мочи, нарушается процесс задержки и обратного всасывания нужных для организма веществ. С мочой теряется белок, эритроциты, важные электролиты.
На месте клубочков формируется рубцовая ткань. Почки прекращают выполнение своих функций. Поражаются сразу оба органа. В результате формируется почечная недостаточность.
Причины гломерулонефрита
Все причины делят на инфекционные и неинфекционные. Гломерулонефрит вызывается патогенными микроорганизмами, отличающимися своими сильными антигенными свойствами. К ним относятся:
- стрептококки,
- стафилококки,
- вирусы,
- малярийный плазмодий,
- возбудитель проказы.
В последнее время в связи с широким использованием антибиотиков снизилось значение стрептококков и усилилось внимание к:
- микоплазме,
- вирусам.
К нефротоксичным вирусам относят возбудителей:
- гриппа,
- герпеса,
- парагриппа.
Доказано участие:
- аденовирусов,
- цитомегаловирусов,
- Коксаки В4.
Оказалось, что некоторые типы вирусов могут длительно находиться в организме взрослых и детей и вызывать почечную патологию, потому что имеют сродство на уровне клеточных генов. Это относится к вирусу гепатита В и С, ВИЧ.
К неинфекционным причинам относятся:
- аллергены пищевых продуктов;
- бытовая химия;
- ядохимикаты, содержащие соли ртути, производные свинца, растворители, лаки;
- алкоголь; наркотики;
- лучевая терапия;
- лекарственные препараты (доказано значение мазей на основе пчелиного и змеиного ядов), вакцины.
Вторичный гломерулонефрит может возникнуть при:
- системных заболеваниях соединительной ткани (ревматоидном артрите, системной волчанке, узелковом периартрите, васкулитах);
- патологиях, вызванных нарушением метаболизма (амилоидозе, сахарном диабете, подагре);
- болезнях крови (лимфогранулематозе, хроническом лейкозе, миеломной болезни).
Симптомы
Острое воспаление почек по типу пиелонефрита всегда вызывает серозный или гнойный процесс в тканях почки. Симптомы зависят от того, возникло ли заболевание первично или вторично. В первом случае преобладают признаки общей интоксикации, во втором – местные проявления.
- начало с озноба и повышения температуры до 40 градусов;
- беспокоит сильная головная боль;
- повышенное потовыделение;
- общая слабость;
- тошнота или рвота;
- мышечная и суставная боль;
- поясница болит не с первых дней, сначала незначительно, затем локализуются выраженные болевые признаки с одной стороны с иррадиацией в пах, ребра;
- у детей грудничкового возраста могут наблюдаться судороги, возбуждение.
Температура при воспалении почек носит гектический характер. Это означает, что после высоких цифр она резко падает, у пациента возможно снижение артериального давления, головокружение, обильно выделяется пот. Через некоторое время наблюдается повторный подъем.
Дизурические явления более характерны для хронического течения. Пациента беспокоят:
- рези при мочеиспускании;
- частые позывы;
- боли в надлобковой области.
Узнать подробнее о симптомах воспаления почек можно в этой статье.
Клиника гломерулярного воспаления в классической интерпретации содержит признаки:
- мочевого синдрома;
- отеки;
- проявления артериальной гипертонии.
Первые признаки при скрытном течении (латентном) обнаруживают в анализе мочи в виде повышенного выделения белка, цилиндров и эритроцитов в осадке. При хроническом течении мочевой синдром становится постоянным, уменьшается во время ремиссии. Отеки появляются на лице, под глазами. В тяжелых случаях увеличивается живот за счет скопления жидкости.
Заболевание проходит стадии:
- компенсации,
- декомпенсации,
- уремии.
Нарастание поражения почек приводит к скоплению шлаков в организме. Интоксикация вызывает:
- тошноту,
- рвоту,
- понос,
- сухость кожи,
- выраженную слабость.
Гломерулонефрит имеет несколько клинических форм, каждая из которых отличается по течению.
Диагностика
Для правильной постановки диагноза и дальнейшего лечения важно установить вид воспаления в почках. Одним из первых исследований проводят анализ мочи.
Если для гломерулонефрита характерны все перечисленные признаки мочевого синдрома, то пиелонефрит сопровождается выраженной лейкоцитурией, бактериурией. В моче обнаруживается значительное количество слизи, почечного и переходного эпителия.
В крови отмечается лейкоцитоз (более выражен при пиелонефрите), эозинофилия. Нарушенная фильтрационная функция почек способствует повышению креатинина, остаточного азота, значительному снижению белка, анемии.
Установить форму воспаления помогают аппаратные виды исследования:
- УЗИ почек;
- микционная цистография позволяет зарегистрировать рефлюксное направление потока мочи из мочевого пузыря;
- обзорная и экскреторная урография;
- компьютерная томография;
- в сложных случаях применяется радиоизотопная диагностика.
Как лечат воспаление почек?
Для выбора схемы комплексного лечения необходимо знать вид воспаления и выявить причину болезни. В обязательном порядке в острую фазу пациента госпитализируют в стационар. Назначения включают:
- постельный режим;
- диетические ограничения;
- медикаментозные средства;
- фитотерапию.
Постельный режим помогает обеспечить максимальный покой почкам, улучшить кровоснабжение и облегчает их работу.
Строгость диеты зависит от степени поражения почек и наличия осложнений. Если нет отеков, то рекомендуется пить жидкости до 2,5 л в сутки за счет обычной и минеральной воды, морсов, компотов из сухофруктов, киселя. Показаны минеральные воды пятигорского месторождения (Славяновская), но газ из бутылки нужно предварительно выпускать.
Потребление мяса и молочных изделий сокращается до минимума. Все необходимо готовить в вареном виде или на пару.
Какие медикаменты помогают при воспалении почек?
В лечение воспалительного процесса включают:
- антибактериальные средства (при необходимости противовирусные препараты);
- мочегонные;
- лекарства, понижающие артериальное давление;
- препараты с кальцием;
- глюкокортикостероиды;
- антигистаминные средства;
- лекарства, улучшающие кровоснабжение почечной ткани;
- витамины В, С, Р;
- цитостатики для устранения агрессии аутоиммунных комплексов;
- иммуностимуляторы при пиелонефрите.
Лечение пациента не ограничивается стационарным этапом. Продолжать соблюдение диеты необходимо не менее года. Лечащий врач назначит профилактическое лечение, которому нужно следовать постоянно. Только таким способом можно вылечить острые формы и предотвратить осложнения от хронических.
О подробной характеристике лекарственных препаратов, применяемых в терапии воспаления почек, читайте здесь.
Оперативное лечение
Хирургические методы применяются при остром пиелонефрите, если функционирование почки нарушает абсцесс или карбункул. Его вскрывают с рассечением капсулы почки.
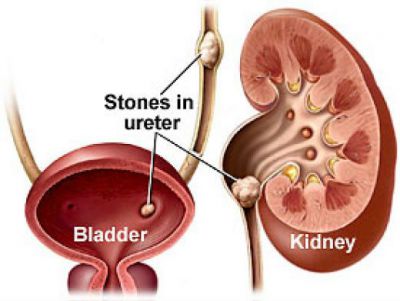
При обнаружении механического препятствия для оттока мочи необходима операция. Такие случаи вызваны:
- камнем в почках, мочеточнике или пузыре;
- нарушенной анатомической структурой мочеточников из-за врожденной аномалии или перенесенной травмы;
- разрастанием опухоли в пузыре, простате, почке.
Восстановление проходимости путей оттока позволяет устранить причину воспаления. Хирургу приходится решать вопрос жизнеспособности почки и целесообразности ее сохранения. Это в значительной степени зависит от работы парного органа. При выраженных необратимых изменениях проводят удаление (нефрэктомию).
Можно ли вылечиться народными средствами?
Вылечить почечное воспаление только народными средствами невозможно. Затягивание обращения к врачу и начала терапии приводит к хронизации болезни, проявлению осложнений.
Лечение можно проводить с помощью самостоятельно приготовленных отваров или купить в аптеке Канефрон, Фитолизин. Для очистки почек подходят:
- листья толокнянки, шалфея;
- цветки василька, ромашки аптечной, липы;
- корень солодки;
- трава полевого хвоща;
- птичий горец;
- березовые почки;
- ягоды шиповника и можжевельника;
- кукурузные рыльца.
Профилактика
Для профилактики воспаления почек необходимо соблюдать:
- правильное питание, не нагружать органы пищеварения, а следом почки, продуктами расщепления жиров, жареной пищи, алкоголем;
- категорически опасным может быть привыкание к наркотикам;
- и женщинам, и мужчинам в равной степени следует опасаться случайных половых связей, способствующих воспалению;
- рекомендуется носить одежду и обувь по сезону, не допускать переохлаждения;
- если врач назначил контрольный анализ мочи после респираторного заболевания или ангины, нужно обязательно проверить его на предмет воспаления в органах мочевыделения;
- анализы у детей необходимо контролировать после любых перенесенных инфекций.
Нужно всегда помнить, что, закутывая горло и утепляя ноги, мы предотвращаем инфицирование почек. Назначенный курс терапии необходимо довести до окончания. Любое применение народных способов следует согласовать с врачом.

 Симптомы заболеваний почек у детей
Симптомы заболеваний почек у детей